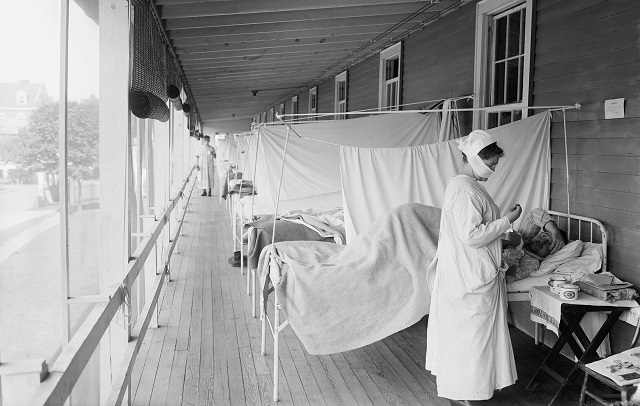
بیماری آدیسون چیست و راه درمان آن
در بالای کلیه های شما غدد فوق کلیوی قرار دارد. بدن شما برای داشتن عملکردی طبیعی به بسیاری از هورمون های متفاوت نیاز دارد و این غدد فوق کلیوی است که مسئولیت تولید این هورمون ها را بر عهده دارد. زمانی که قشر آدرنال دچار آسیب شود و غدد فوق کلیوی شما به اندازه کافی هورمون استروئیدی، کورتیزول و آلدوسترون تولید نکند، بیماری آدیسون رخ می دهد. در ادامه با ما همراه باشید و با این بیماری بیشتر آشنا شوید.
بیماری آدیسون چیست؟
بیماری آدیسون
این بیماری به عنوان یک نارسایی اولیه آدرنال یا هیپوآدرنالیسم شناخته می شود و پزشکان آن را یک اختلال نادر در غدد فوق کلیوی می دانند. غدد فوق کلیوی که در بالای کلیه ها قرار دارد، تشکیل شده از دو غده کوچک است که دو هورمون بسیار ضروری به نام کورتیزول و آلدوسترون را تولید می کنند.
کورتیزول تنظیم واکنش بدن نسبت به موقعیت های استرس زا را بر عهده دارد و آلدوسترون به تنظیم سدیم و پتاسیم کمک می کند. قشر آدرنال نیز مسئولیت تولید هورمون های جنسی (آندروژن) را بر عهده دارد.
آسیب دیدن غدد فوق کلیوی برابر است با مبتلا شدن فرد به بیماری مورد نظر که این به معنی تولید نشدن و نبودن مقدار کافی کورتیزول و آلدوسترون است. اگر چه که این بیماری بیشتر در سنین 30 تا 50 سالگی دیده می شود، اما همه سنین را می تواند درگیر کند. همچنین این بیماری در زنان نسبت به مردان شایع تر است.
تاریخچه این بیماری چیست؟
توماس آدیسون
در ابتدا وجود غدد فوق کلیوی توسط آناتومیست ها نادیده گرفته شد و بعدها توسط Eustachius تایید شد. بارتولین این غدد را بدون مجرا تشخیص داد، اما در سال 1855 توماس آدیسون این بیماری را سندرم بالینی نارسایی آدرنال توصیف کرد.
در ادامه در سال 1895 اثرات هورمونی مدولاری توسط اولیور و شافر کشف و توصیف شد. ابی نفرین توسط تاکامینی جدا شد و الگوهای ترشحی، Stewart و Biedl توسط کانن مشخص شد. سپس rogoff موجب روشن شدن عملکرد قشر مغز شد و رایشنشتاین اولین هورمون های قشر مغز را سنتز کرد. آدرنالکتومی اولین راه برای درمان جایگزینی هورمونی دو طرفه را هموار کرد که این راه درمان در سال 1950 انجام شد.
بیماری آدیسون چه علائمی دارد؟
علائم بیماری آدیسون
بیماری هایی مانند افسردگی بالینی یا آنفولانزا دو تا از شایع ترین بیماری های ناشی از علائم مرحله اولیه این بیماری هستند. همچنین ممکن است که علائم زیر را تجربه کنید:
- خستگی غیر طبیعی (کمبود انرژی یا انگیزه)
- احساس ضعف عضلانی
- احساس ناخوشی
- کاهش غیر طبیعی اشتها و کاهش وزن ناخواسته
- افزایش تشنگی
- کاهش ضربان قلب یا فشار خون
- سطح قند خون پایین
- زخم در دهان
- هوس نمک
- حالت تهوع
با گذشت زمان ممکن است که این مشکلات و علائم این بیماری شدیدتر شده و منجر به بروز علائمی مانند سرگیجه، غش، خستگی، گرفتگی عضلات و … شوند. همچنین در برخی از افراد ممکن است که نواحی کوچک تیرگی در پوست ایجاد کند یا موجب تیره شدن رنگ لب ها و لثه ها شود.
ضمنا باید این نکته را در نظر داشته باشید که این علائم همیشه ناشی از مبتلا بودن فرد به بیماری آدیسون ایجاد نمی شود و افراد برای تشخیص دقیق علت آن باید به یک دکتر متخصص کلیه و اورولوژیست مراجعه کنند.
چه خطراتی افراد مبتلا به این بیماری را تهدید می کند؟
افرادی که به این بیماری مبتلا هستند یا علائم آن را در خودشان می بینند، حتما باید فورا به بهترین دکتر متخصص کلیه مراجعه کنند. زیرا اگر برای مدت طولانی این بیماری درمان نشود، می تواند به یک بحران بزرگ تبدیل شود. به این مرحله از بیماری بحران آدیسون می گویند که علائم آن عبارت است از:
- تحریک
- هذیان
- توهمات بینایی و شنوایی
- تغییرات در وضعیت روانی مانند ترس، سردرگمی و بی قراری
- از دست دادن هوشیاری
- تب بالا
- ایجاد درد ناگهانی در برخی نواحی بدن مانند کمر، شکم یا پاها
همچنین در خطرناک ترین مواقع نیز این بیماری می تواند منجر به شوک یا مرگ در درصد کمی از افراد شود. این بیماری می تواند برای برخی از افراد خاص مانند کسانی که به سرطان مبتلا هستند، داروهای ضد انعقاد (رقیق کننده خون) مصرف می کنند، عفونت های مزمن مانند سل دارند و به یک بیماری خود ایمنی مانند دیابت 1 یا بیماری گریوز مبتلا هستند نیز بسیار خطرناک باشد.
راه های درمان بیماری آدیسون چیست؟
درمان بیماری آدیسون
با توجه به اینکه چه چیزی موجب مبتلا شدن فرد به این بیماری شده است، راه درمان این بیماری نیز متفاوت است. پزشکان داروهایی تجویز می کنند که توانایی تنظیم غدد فوق کلیوی بیمار را داشته باشد. پیروی از برنامه ای که پزشک برای شما ایجاد می کند و استفاده مرتب از داروها پیشرفت چشمگیری در روند بهبود شما ایجاد می کند.
همانطور که پیش تر مطالعه کردید، اگر این بیماری برای مدت طولانی درمان نشود، به یک وضعیت تهدید کننده به نام بحران آدیسون تبدیل می شود که در این مواقع ممکن است پزشکان در ابتدا به تجویز دارو روی بیاورند.
داروها
برخی اوقات بیماران برای بهبود سلامت خود نیاز به مصرف ترکیبی داروهای گلورکوکور تیکوئیدی (داروهایی که التهاب را متوقف می کند) دارند. این نوع داروها معمولا تا آخر عمر برای بیمار مورد نظر ضروری است و باید مصرف شود. همچنین ممکن است برخی پزشکان برای هورمون هایی که غدد فوق کلیوی شما توانایی تولید آن را ندارد، جایگزین های هورمونی تجویز کند.
مراقبت در منزل
بهتر است همیشه یک کیت اورژانسی که حاوی داروهای شما است را در دسترس قرار دهید. برخی از پزشکان برای مواقع اضطراری که در منزل به وجود می آید، کورتون تزریقی را تجویز می کنند. همچنین برخی از افراد مبتلا به بیماری آدیسون یک کارت هشدار در کیف پول خود نگه می دارند تا دیگران را از وضعیت خود مطلع کنند.
درمان های جایگزین
یکی از مهم ترین نکات برای افرادی که به این بیماری مبتلا هستند، پایین نگه داشتند سطح استرس آنها است. رویدادها و موقعیت های متفاوت در زندگی می تواند استرس افراد را افزایش دهد و بر روند مصرف داروهای آنها تاثیر بگذارد. افرادی که معمولا دچار سطح اضطراب بالایی هستند، بهتر است برای کاهش استرس از روش هایی مانند یوگا و مدیتیشن استفاده کنند.
چطور بهترین دکترها رو پیدا کنیم؟
حال چطور می توانیم بهترین دکتر مربوط به بیماری آدیسون را پیدا کنیم؟ سایت یا آدرس مطب دکتری که بیمار بتواند با خیال راحت و کاملا با اطمینان روند بهبود خود را به او بسپارد را چگونه می توان به راحتی یافت؟ ما به شما سایت «دکتر با من» که یکی از بهترین سایت دکتر متخصص کلیه و اورولوژیست است و بهترین دکترها را به شما معرفی می کند را پیشنهاد می دهیم.
شما با استفاده از این سایت به راحتی می توانید مشخصات تماس یا آدرس مطب پزشک متخصص خود را در شهری که در آن سکونت دارید، بیابید. در نتیجه نیازی نخواهد بود که روزها در جستجوی پزشکی خوب و مناسب پرس و جو کنید و تحقیقات انجام دهید که در این صورت روند درمان به تاخیر می افتد.
کلام آخر
در این مقاله هر آنچه که لازم بود درباره بیماری آدیسون بدانید را در اختیار شما قرار دادیم و سایتی پیشنهاد کردیم که در آن می توانید به آسانی و بدون از دست دادن زمان، اطلاعات پزشک مدنظر خود را بیابید.
سایت «دکتر با من» آدرس مطب، تلفن مطب و مشخصات بهترین دکترهای مربوط به بیماری مد نظر شما را در اختیارتان می گذارد. شما به کمک این سایت می توانید به راحتی دکتر متخصص کلیه مشهور در تهران و هر شهری را که بخواهید را پیدا کنید.
آدنوم چیست و چه تاثیری بر اندام های مختلف بدن می گذارد؟
هر سلول در بدن ما انسان ها دارای یک سیستم کاملا تنظیم شده است که نیاز به رشد و بلوغ دارد و در نهایت مرگ را تعیین می کند. تومورها و سرطان ها زمانی اتفاق می افتند که این کنترل را از دست بدهند و به طور غیر عادی شروع به تقسیم و تکثیر شوند. یکی از این بیماری ها آدنوم است که در ادامه بیشتر با این بیماری آشنا می شویم.
آدنوم چیست؟
این بیماری (Adenoma) یک تومور خوش خیم غیر سرطانی است که از بافت اپیتلیال شروع می شود، بافتی که غدد و اندام ها را می پوشاند. این تومور به آرامی رشد می کند و مانند قارچ های کوچک با ساقه است، همچنین بیشتر در اندام های غده ای رشد می کند. لازم به ذکر است که اندام های غده ای هورمون تولید و آزاد کرده و هورمون ها هم بسیاری از عملکردهای بدن را تنظیم می کنند. این بیماری ممکن است در دیگر قسمت های بدن هم رشد کند.
انواع مختلف این بیماری
انواع آدنوم
- آدرنال در امتداد غدد فوق کلیوی رشد می کند: آدنوم آدرنال بسیار شایع است و بیشتر در شکم دیده می شود. این مورد یک تومور است که غالبا کوچک و بدون علامت ایجاد می شود که از لوله های کلیه به دست می آید.
- بعضی از پولیپ های روده بزرگ: این نوع بسیار شایع است که معمولا در کونولوسکوپی دیده می شود و تمایل به بدخیم شدن دارد و موجب سرطان روده بزرگ خواهد شد.
- پاراتیروئید در امتداد غده پاراتیروئید رشد می کند: غده پاراتیروئید ممکن است به مقدار نامناسب بالایی هورمون پاراتیروئید ترشح کند و باعث هیپرپاراتیروئیدیسم اولیه شود.
- هیپوفیز در امتداد غده هیپوفیز رشد می کند: هیپوفیز در 10 درصد بیماران عصبی دیده می شود و بسیاری از آنها بدون تشخیص باقی می مانند. معمولا درمان آن جراحی است. بیشتر در زنان و در دوران بارداری تشخیص داده می شود. علائم آن هم مواردی مثل: سردرد، مشکلات بینایی، افزایش وزن، بی نظمی قاعدگی و عدم تحمل گرما هستند.
- پلئومورفیک در امتداد غدد بزاقی رشد می کند: بیشتر تومورهای غدد بزاقی خوش خیم هستند، یعنی سرطانی نیستند و به بقیه اندام های بدن انتقال پیدا نمی کنند. این تومورها تقریبا هرگز تهدید کننده زندگی نخواهند بود.
علائم بیماری آدنوم
علائم بیماری آدنوم
اگر این بیماری کوچک باشد، ممکن است هیچ علائمی نداشته باشد. علائم این بیماری بستگی به محل ایجاد شده دارد و می تواند بسیار متفاوت باشد.
به صورت کلی علائم آندوم بزرگتر شامل موارد زیر هستند:
- شکم درد
- خستگی
- سردرد
- نارسایی کمبود آهن
- ضعف عضلانی
- حالت تهوع یا استفراغ
- خونریزی از رکتوم
علت به وجود آمدن آدنوم
علت به وجود آمدن آدنوم
تقریبا علت دقیق به وجود آمدن این بیماری مشخص نیست. عواملی که در خطر ابتلا به این بیماری تاثیر می گذارند، عبارت اند از:
- سن: بزرگسالان 30 تا40 سال بیشتر در معرض بیماری از نوع هیپوفیز هستند.
- پیشینه قومی: مردمان یهودی بیشتر از قومیت های دیگر در معرض ابتلا به این بیماری هستند.
- جهش های ژنی
- بیماری های ژنتیکی
- جنسیت: زنان 2 برابر مردان بیشتر در معرض بیماری ابتلا به این بیماری از نوع پاراتیروئید هستند.
تشخیص این بیماری چگونه است؟
برای تشخیص این بیماری دکتر جراح یا متخصص غدد معاینه فیزیکی و سابقه پزشکی شما را مورد بررسی قرار می دهد و ممکن است به 1 یا چند آزمایش تصویر برداری نیاز داشته باشید. مانند سی تی اسکن، اسکن MRI یا اسکن PET.
پزشک شما ممکن است نمونه برداری از آدنوم را تجویز کند. در این نمونه برداری پزشک یک نمونه بافت کوچک را برای ارسال به آزمایشگاه می گیرد، آزمایشگاه تجزیه و تحلیل کرده و وجود این بیماری را رد یا تایید می کند.
درمان بیماری مورد نظر
درمان بیماری آدنوم
اگر این بیماری از نوع کوچک باشد، هیچ خطری برای سلامتی ایجاد نمی کند و بهترین دکتر جراح شما ممکن است روند (انتظار و دیدن) را توصیه کند. به این روش نظارت هم گفته می شود، یعنی شما سریعا تحت درمان قرار نمی گیرید. در عوض به صورت دوره ای با پزشک خود بیماری را پیگیری می کنید. در مراجعه های بعدی پزشک شما تشخیص می دهد که این بیماری رشد کرده یا تغییری نکرده است.
اگر این بیماری باعث مشکلات هورمونی بشود، پزشک شما ممکن است دارویی برای کنترل علائم این بیماری تجویز بکند. اگر این بیماری بزرگ باشد و سلامتی شما را تهدید کند، ممکن است پزشک شما جراحی را برای برداشتن آدنوم توصیه کند.
سه نوع درمان برای تومورهای هیپوفیز وجود دارد:
1.برداشتن تومور یا جراحی.
2.پرتو درمانی با روش اشعه ایکس با دوز بالا برای از بین بردن سلول های تومور.
3.درمان دارویی برای کوچک کردن یا ریشه کن کردن تومور.
آدنوم باید برداشته شود؟
شدت این بیماری بستگی به محل بیماری و اندازه آن متفاوت است. اگر آدنوم کوچک باشد، نیازی به درمان فوری ندارد، ولی اگر بزرگتر باشد یا برای سلامتی بدن مشکل ساز شود، پزشک شما ممکن است جراحی را توصیه کند. اکثرا وقتی این بیماری زود تشخیص داده شود، به سرطان تبدیل نخواهد شد.
کاهش خطر ابتلا به بیماری
بعضی از خطرات این بیماری قابل کنترل نیست. ولی شما می توانید با انجام دادن غربالگری های بهداشتی منظم خطر ابتلا به این بیماری را کاهش دهید. اگر خطر ابتلا به این بیماری برای شما بیشتر است، از پزشک خود بپرسید که هر چند وقت یکبار باید غربالگری را انجام دهید.
با رعایت کردن عوامل زیر می توانید سلامتی خود را بهبود بخشید:
- سیگار نکشیدن
- به مقدار زیادی میوه و سبزیجات و غلات کامل دریافت کردن
- ورزش کردن
- مصرف نکردن الکل
پزشک متخصص بیماری آدنوم کیست؟
بهترین و موثرترین راه درمان برای این بیماری معاینه توسط تیم پزشکی چند نفره است که شامل جراح مغز و اعصاب، متخصص گوش و حلق و بینی یا متخصص غدد (متخصص اختلالات هورمونی) می شوند. برای انتخاب پزشک مورد نظر و گرفتن نوبت می توانید به سایت دکتر با من مراجعه کنید.
کلام آخر
مشکلات و اختلالات در نواحی مختلف بدن ممکن است هر فرد را دچار استرس و اضطراب کند، ولی با تشخیص درست و به موقع توسط پزشکان ماهر می توان از هر گونه خطر و نگرانی جلوگیری کرد.
در این مقاله کوشش شد تا در مورد آدنوم، پیشگیری و راه های درمان آن به صورت کامل توضیح داده شود. همچنین شما می توانید در سایت دکتر با من به اطلاعات سایت، مطب و شماره تلفن های فوق تخصص مغز و اعصاب در تهران یا در سایر شهرها دسترسی پیدا کنید.
آنفولانزا چیست و روش های درمان آن
آنفولانزا از شایع ترین بیماری هایی است که احتمال رخ دادن آنها در فصول سرد بیشتر می شود. این بیماری انواع متفاوتی دارد که در این مقاله بیشتر توضیح خواهیم داد. در این مقاله به بررسی انواع مختلف آن، علائم، نحوه تشخیص، چگونگی درمان، خطرات بیماری و زمان مراجعه به پزشک داخلی و عفونی در صورت ابتلا به این بیماری اشاره کرده ایم.
این بیماری به عنوان یک بیماری ویروسی و جهش یافته در نظر گرفته می شود و امکان سرایت آن به بدن انسان و مبتلا کردن وی از راه های مختلفی امکان پذیر است. راه های درمان خانگی برای این بیماری متعدد است، اما با مشاهده هر کدام از علائم باید به بهترین متخصص عفونی و پزشک داخلی مراجعه کرد. با این مقاله همراه شوید و آن را تا انتها مطالعه کنید.
تاریخچه این بیماری
تاریخچه آنفولانزا
شناسایی ویروس آنفولانزا در سال 1933 صورت گرفت. این بیماری با گذشت حدود 100 سال از شناخته شدن آن تا امروز چند بار شیوع شدید جهانی (پاندمی) داشته است. نامناسب ترین پاندمی این بیماری (که آنفولانزای اسپانیایی نامیده می شود) مربوط به سال 1918 است که این ویروس موجب مرگ 40 تا 100 میلیون در کل دنیا شد.
در ماه آوریل سال 2009 مشاهده شد که سویه جدیدی از این بیماری در مکزیک ایجاد شده است. سیستم ایمنی انسان ضعف قابل توجهی در مقابله با این بیماری دارد. گسترش این بیماری در سراسر دنیا به سرعت رخ داد.
این بیماری را بشناسید
این بیماری (influenza virus) از بیماری های واگیرداری است که یک ویروس، آن را به وجود می آورد. معمولا امکان سرایت این بیماری به بدن پرندگان و پستانداران وجود دارد.
علائم آن چیست؟
علائم آنفولانزا
این بیماری می تواند مشکلاتی را به وجود آورد که عبارتند از:
- سردرد ناگهانی
- مشکلات حاد تنفسی
- تب شدید
- ضعف و بی حالی
ممکن است ویروس این بیماری در فصول گرم مثل تابستان هم زمینه ساز بروز این عارضه در بدن اشخاص شود.
انواع آنفولانزا
سه گونه متفاوت این ویروس شامل موارد زیر است:
- نوع A
- نوع B
- نوع C
ویروس بیماری آنفولانزا از نوع A
در اوایل فروردین ماه سال 1388 همه گیری نوع آ از این بیماری رخ داد و بعد از مدت کوتاهی، سرایت این بیماری به کشورهای مختلف از جمله ایران و چین اتفاق افتاد. در واقع طی مدت زمان کوتاهی، این بیماری تبدیل به یکی از بیماری های همه گیر شد.
در اوایل همه گیری این ویروس، اغلب افراد آن را نوع خوکی این بیماری نامیدند، اما بعد از مدتی کوتاه این نوع بیماری با عنوان H1N1 شناخته شد و با این نام به افراد معرفی شد. این بیماری بعد از مدتی توانست منجر به مرگ عده ای از افراد مبتلا شود.
ارتباط با فرد مبتلا و لمس سطوح آلوده می تواند به راحتی زمینه ابتلای فرد به بیماری را فراهم کرده و فرد را آلوده می کند. تب، سردرد ناگهانی، کسالت و سرفه می تواند از علائم این عارضه باشد.
انتقال این بیماری عموما در 5 روز اول رخ می دهد، اما در صورت شدت یافتن بیماری، ممکن است امکان سرایت آن به بدن افراد دیگر برای مدتی طولانی تر نیز وجود داشته باشد.
علاوه بر استراحت کافی و خوردن مایعات، برای درمان نوع A باید از داروهایی با تجویز پزشک استفاده کرد که عبارتند از: زانامیویر و بالوکساویر ماربوکسیل. توجه به نکته لازم است که خرید و استفاده از این داروها باید با نظارت پزشک و بهترین دکتر متخصص عفونی انجام شود و متخصص مربوطه نمی تواند اقدام به تجویز چنین داروهایی کند.
ویروس بیماری آنفولانزا از نوع B
مانند نوع آ، این نوع از بیماری نیز دارای علائم بسیار شدیدی است، اما تنها تفاوت آن با نوع آ ایجاد اختلال در دستگاه گوارش علاوه بر بروز مشکلات تنفسی است.
مهم ترین علائم این بیماری شامل اسهال حاد، سرفه خشک، استفراغ، تب و لرز، بی اشتهایی، بی حوصلگی و سردرد می شود.
معمولا در صورت ابتلا به نوع ب (B) از این بیماری ممکن است فرد تب را سه تا پنج روز تجربه کند و تا یک هفته بعد نیز با سرفه خشک مواجه شود. گذشت زمان و درمان این عارضه موجب کاهش یافتن این علائم خواهد شد.
بهتر است موارد زیر رعایت شود تا از ابتلا به این نوع بیماری پیشگیری به عمل آید:
- خودداری از روبوسی با افراد دیگر در فصول سرد
- ضدعفونی کردن دستان با الکل و صابون
- پوشاندن بینی و دهان
در صورت مشاهده هر کدام از این علائم در بدن باید به پزشک و دکتر متخصص عفونی مشهور در تهران و شهرهای دیگر مراجعه کرده و از اطلاعات لازم در مورد این بیماری آگاهی پیدا کرد.
ویروس بیماری آنفولانزا از نوع C
این نوع از بیماری بسیار خفیف است و به سرماخوردگی عادی شباهت بسیار زیادی دارد. بر خلاف دو نوع اول، همه گیری ندارد و درمان آن با استفاده از داروهای ضد ویروسی و استراحت ممکن است.
بیماری آنفولانزای مرغی چیست؟
آنفولانزای پرندگان یا مرغی را می توان از بیماری های عفونی دیگر در نظر گرفت که سرایت آن به بدن پرندگان از طریق ویروس صورت می گیرد. H5N1 یکی دیگر از انواع مرغی این بیماری است که عفونت های شدیدی را به وجود می آورد و مرگ و میر در آن بسیار بالا است.
نوع مرغی از این بیماری برای اولین بار در سال 2003 میلادی مشاهده شد و بعد از مدت زمان کوتاهی، سرایت آن به کشورهای دیگر رخ داد و توانست موجب مرگ عده زیادی شود. مصر، ویتنام و اندونزی بیشترین آمار ابتلا به نوع مرغی این بیماری را دارند.
امکان سرایت ویروس نوع مرغی این بیماری از طریق مدفوع، قفس، بزاق و غذای پرندگان به بدن انسان وجود دارد. ابتلای اکثر افراد به این بیماری از طریق تماس با پرنده یا اشیای آلوده شده توسط پرنده بیمار امکان پذیر است. همچنین علائمی را به وجود می آورد که شامل مواردی مانند تب بالای 38 درجه، سرفه خشک، صدای خش دار، درد استخوان ها و آبریزش بینی در بدن می شود.
بیماری آنفولانزای اسپانیایی چیست؟
یکی دیگر از ویروس های مرگبار که توانسته است میلیون ها انسان را از بین ببرد، نوع اسپانیایی از این بیماری است که نوع A آن را به وجود می آورد. این بیماری در حدود مدت زمان یک سال توانست 500 میلیون نفر را در دنیا درگیر کند و جان 20 تا 50 میلیون نفر را بگیرد.
بر خلاف بسیاری از انواع این بیماری که موجب درگیری کودکان و سالمندان می شوند، این بیماری منجر به مرگ بسیاری از جوانان شد. این همه گیری سبب شد که تعداد قربانیان مبتلا به این عارضه بسیار زیاد شود.
بیماری آنفولانزا کتو چیست؟
رژیم کتوژینک از رژیم هایی به شمار می رود که برای لاغری بسیار رایج است. اجرای این رژیم باید با مشورت و نظارت پزشک صورت گیرد. برخی از افراد از برنامه های رژیم غذایی خاص مانند رژیم کتویی استفاده می کنند که زمینه ساز بروز بیماری هایی مانند بیماری کتوزیس خواهد بود.
پزشکان روی بدن افراد آزمایش ها و مطالعات بالینی انجام می دهند و بیماری های زمینه ای فرد را بررسی می کنند تا بهترین برنامه غذایی را برای وی ارائه دهند. در ادامه به عوارض استفاده از این رژیم غذایی اشاره می شود.
رژیم غذایی کتویی یا کتوژنیک را می توان یک برنامه غذایی دانست که در آن، کاهش میزان استفاده از کربوهیدرات و افزایش میزان چربی دریافتی بسیار قابل توجه است. تحقیقات و مطالعات روی این رژیم غذایی نشان داده است که این رژیم غذایی روی سلامتی و کاهش وزن تاثیر قابل توجهی دارد. بهبود بیماری هایی مانند دیابت، سرطان، آلزایمر و مشکلات عصبی نیز از سایر فواید این رژیم غذایی است.
هر نوع تغییرات در رژیم غذایی باید با نظارت و مشورت پزشک باشد؛ در غیر این صورت زمینه ابتلای فرد به بیماری کتوزیس یا آنفولانزای کتویی ایجاد خواهد شد.
دلیل بروز نوع کتویی از این بیماری این است که میزان استفاده از کربوهیدرات به صورت معمول 200 تا 300 گرم در روز است. در این رژیم غذایی با کاهش کربوهیدرات مصرفی، بدن انرژی مورد نیاز خود را از راهی دیگر انجام می دهد؛ این انرژی به وسیله تجزیه اسیدهای چرب و از طریق فرآیندی به نام کتوزیس تامین می شود.
خطرات بیماری آنفولانزا
چنانچه پیش از این نیز اشاره شد، این بیماری دارای انواع مختلفی است که هر کدام علائم و درمان جداگانه دارند. در صورتی که این بیماری شدید باشد و علائم حادی از خود بروز دهد، می تواند زمینه مرگ افراد مبتلا را به وجود آورد. در نتیجه توصیه این است که در اولین فرصت بعد از تشخیص به درمان این بیماری پرداخته شود.
روش های درمان بیماری
روش های درمان آنفولانزا
در این بخش به راه های درمان این بیماری پرداخته می شود.
استفاده از آب و مایعات
نوشیدن و استفاده از مایعات در دوران ابتلا به بیماری ضرورت دارد. مایعات تاثیر قابل توجهی در نوع تنفسی و نوع گوارشی دارند.
آب و مایعات کمک می کنند تا گلو و بینی مرطوب نگه داشته شود و این رطوبت موجب خارج شدن ویروس توسط مخاط و خلط از بدن می شود. نوشیدن مایعات (به ویژه آب) علاوه بر کمک در دفع ویروس تاثیر قابل توجهی در درمان کم آبی بدن دارند.
ممکن است این سوال مطرح شود که پی بردن به میزان مناسب آب بدن چگونه ممکن خواهد بود؟
در پاسخ می توان گفت که کم رنگ بودن ادرار می تواند نشان دهنده متعادل بودن میزان آب بدن باشد. در صورت زرد تیره یا کهربایی بودن ادرار، باید نوشیدن آب و مایعات را در طول روز بیشتر مورد توجه قرار داد.
غرغره محلول آب و نمک
غرغره کردن محلول آب و نمک می تواند درد گلو را تسکین دهد و علاوه بر این کمک کند که مخاط خارج و حذف شود. نحوه استفاده از محلول آب و نمک این گونه است که بعد از جوشیدن آب درون کتری، باید اجازه داد مدتی سرد شود. در ادامه باید حل شدن نصف قاشق چایخوری نمک در یک لیوان آب انجام شود. غرغره کردن این محلول در دهان باید به مدت 30 ثانیه باشد. نکته قابل توجه این است که قورت دادن این محلول به هیچ عنوان توصیه نمی شود.
استنشاق بخار یا بخور گرفتن
تنفس بخار آب گرم می تواند موجب بهبودی عملکرد سینوس ها و بینی شود. بخور دادن می تواند احتقان مخاطی را شل کند. علاوه بر این بخور دادن هوای مرطوب گرم می تواند موجب تسکین التهاب و تورم در بینی و ریه ها شود. در آب می توان اسانس های گیاهی با خواص ضد ویروسی و آنتی اکسیدانی ریخت. خودداری از بخور دادن با آب جوش نکته دیگری است که باید به آن توجه شود، زیرا بخار آب جوش ممکن است موجب سوختن پوست شود.
استفاده از داروی گیاهی
پلارگونیوم به عنوان یک داروی گیاهی می تواند عفونت های تنفسی، علائم سرماخوردگی، آنفولانزا و گلودرد را درمان کند و در این زمینه کمک کننده باشد. در نتیجه بهتر است مصرف این داروی گیاهی به محض احساس علائم سرماخوردگی انجام گیرد.
مصرف آب چغندر
آب چغندر نیترات بسیار زیادی دارد و به همین علت می تواند به بدن کمک کند که با عفونت های تنفسی مقابله کند. در صورت مستعد بودن به سنگ کلیه باید از مصرف چغندر اجتناب کرد؛ زیرا دارای اگزالات است و این ماده نقش مهمی در تشکیل سنگ کلیه دارد.
در این راستا دکتر با من از این قابلیت برخوردار است که خدمات پزشکی مورد نیاز مراجعه کنندگان که می تواند شامل اطلاعات دسترسی به هر کدام از پزشکان باشد را به آنها ارائه دهد. به عبارت بهتر می توان گفت که این مجموعه به برقراری ارتباط بین پزشکان و مراجعه کنندگان کمک خواهد کرد. مواردی مانند مشخصات و نحوه دسترسی به هر پزشک از جمله سایت دکتر متخصص داخلی و متخصص بیماری های عفونی از طریق این مجموعه ارائه می شود.
راه های پیشگیری از ابتلا به بیماری
روش های پیشگیری از آنفولانزا
- رژیم غذایی مناسب: باید از یک برنامه غذایی مناسب استفاده شود و میوه های ویتامین دار مانند پرتقال مصرف شود.
- رعایت آداب تنفسی: پوشاندن بینی و دهان در فصل های سرد
- استراحت و خواب کافی: این مورد از عواملی است که مقاومت بدن را افزایش می دهند.
- استفاده از عسل: عسل توانایی درمان آنفولانزا را ندارد، اما می تواند نقش مهمی در بهبود این بیماری داشته باشد.
- دریافت واکسن: تزریق واکسن از مهم ترین عواملی است که از این بیماری پیشگیری می کند و احتمال ابتلا به این بیماری را کاهش می دهد.
برای یافتن بهترین متخصص در این زمینه، دکتر با من توانسته است مجموعه ای از بهترین پزشکان و متخصصان را در رشته های مختلف در کنار هم جمع آوری کند. به این ترتیب با مراجعه به این سایت می توانید از مواردی از جمله موقعیت مکانی، تخصص، نحوه دسترسی، مشخصات و تحصیلات، شماره تلفن تماس، آدرس دقیق و سایر موارد مربوط به هر پزشک و فوق تخصص عفونی حرفه ای آگاهی پیدا کنید؛ در نتیجه بهترین انتخاب را با توجه به نوع نیاز و تخصص هر پزشک انجام خواهید داد.
تفاوت سرماخوردگی و آنفولانزا در چیست؟
- سرماخوردگی به صورت معمول مشکلات دیگری را به وجود نمی آورد، اما ممکن است موجب افزایش احتمال حمله آسم در افراد مبتلا به آسم شود. اما بر خلاف بیماری سرماخوردگی، بیماری آنفولانزا می تواند بیماری های شدیدی مانند ذات الریه یا عفونت های باکتریایی را به وجود آورد.
- بهبودی اکثر افراد طی چند روز تا 2 هفته پس از ابتلا حاصل می شود. اما علائم سرماخوردگی که به طور کلی شدت کمتری دارد، اغلب بعد از دو تا سه روز به حداکثر میزان خود می رسد و سپس بهبودی طی یک تا دو هفته و به صورت تدریجی حاصل خواهد شد.
زمان مراجعه به پزشک و بهترین دکتر متخصص
در صورت عدم تاثیر استفاده از روش های درمانی خانگی روی روند بهبودی و در صورت ادامه داشتن بیماری و مواجهه به علائم زیر، مراجعه به پزشک و دکتر متخصص عفونی مشهور در تهران و شهرهای دیگر الزامی است:
- درد قفسه سینه
- تب بالای 38 درجه سانتی گراد
- رنگ غیرطبیعی مخاط
- لرز یا تعریق
- وجود خون در مخاط
- مشکل در تنفس
- سرفه شدید
همچنین در صورت ابتلا به هر کدام از بیماری های زیر و مواجهه با علائم مشابه باید در اولین فرصت به پزشک مراجعه شود.
- بیماری قلبی
- آسم
- بیماری ریوی
- بیماری کلیوی
- دیابت
- سکته مغزی
- کم خونی داسی شکل
- صرع
- بیماری کبد
کلام آخر
بروز این بیماری اغلب از پاییز تا اوایل بهار در افراد به چشم می خورد. این عارضه مواردی مانند سرفه، عطسه و احساس خستگی را به همراه دارد. این بیماری در بین افراد مختلف، شدت های متفاوتی را از خود نشان می دهد؛ اما به علت همه گیر شدن بیماری کووید 19 (کرونا) باید بیشتر مراقبت کرد.
تزریق واکسن آنفولانزا همواره حائز اهمیت بوده؛ اما اهمیت این واکسن در چند سال اخیر به ویژه برای گروه های آسیب پذیر افزایش یافته است تا افراد مختلف از خود حفاظت کنند. زیرا ابتلا به بیماری کرونا هنوز هم می تواند تهدیدی برای سلامتی انسان باشد. برای کسب اطلاعات بیشتر در این زمینه و همچنین تفاوت بین کرونا و این بیماری می توان از پزشکان معرفی شده در مجموعه دکتر با من کمک گرفت.
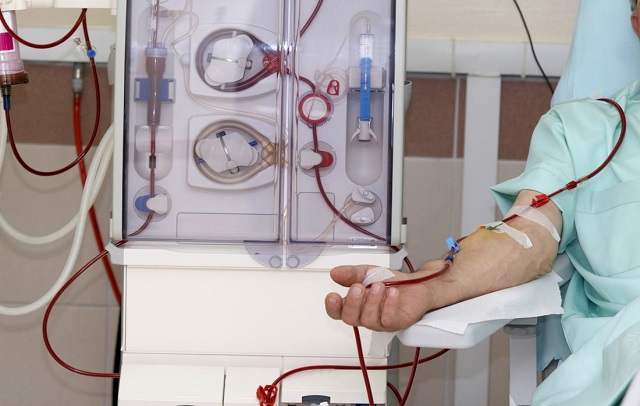
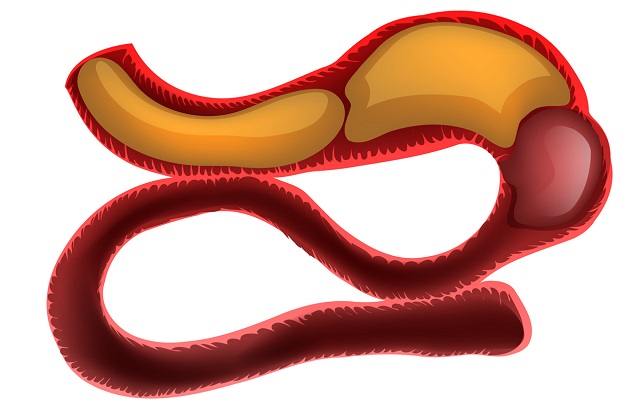
دیالیز چیست و چگونه انجام می شود؟
همانطور که می دانید یکی از بخش های مهم بدن کلیه است. وظیفه ی کلیه این است که مانند فیلتری برای جداسازی خون از مواد زائد عمل می کند. امروزه دیده می شود که بسیاری از افراد مشکلات کلیوی دارند. کلیه های آسیب دیده و یا کار افتاده بنا به دلایلی در بین بسیاری از افراد شایع شده است. این دلایل می تواند ارثی، تغذیه نامناسب و یا استعمال دخانیات باشد. درصورتی که نارسایی درکلیه، وجود داشته باشد؛ وظایف مربوط به پاکسازی خون به خوبی انجام نمی گیرد. بنابراین یکی از روش هایی که می تواند بسیاری از عملکرد های طبیعی کلیه را پوشش دهد، دیالیز است. دیالیز مانند یک کلیه مصنوعی عمل می کند.
دیالیز چیست؟
دیالیز چیست؟
افرادی که دارای کلیه سالم هستند، کلیه آن ها در طول روز حدود 120 تا 150 لیتر خون را فیلتر می کند. در صورتی که روند کارکرد کلیه نامناسب باشد، مواد زائد در خون جمع می شود. همین امر باعث به کما رفتن و یا مرگ آن شخص می شود. بنابراین با کمک دیالیز می توان این مشکلات را حل ساخت و از تجمع سطح مواد زائد در خون جلوگیری کرد.
روند دیالیز به چند دسته تقسیم می شود؟
روند دیالیز
دیالیز دارای انواع متفاوتی است که به سه روش تقسیم می شود:
- همودیالیز متناوب
- درمان های جایگزین مداوم کلیه
- دیالیز صفاقی
این روش ها، زیر مجموعه دیالیز هستند، که با توجه به بیماری که شخص دارد، به دستور پزشک تجویز می شود. در نوع همودیالیز، خون در خارج از بدن با کمک فیلر ها و دستگاه های مخصوص در گردش خواهد بود. خون با کمک لوله انعطاف پذیر به اسم کاتتر از ورید بیمار خارج می شود. فیلرها می توانند دقیقا کار کلیه ها را انجام دهند. به صورتی که مواد زائد خون را می توانند از بین ببرند. در نتیجه خون به صورت فیلتر شده با کمک کاتتر دیگری به بیمار بر می گردد. همودیالیز دقیقا مانند یک کلیه مصنوعی عمل می کند.
بسیاری از افراد نیاز به همودیالیز شدن دارند. برای این روش باید یک جراحی صورت گیرد که به منظور بزرگ شدن رگ های خونی در بازو انجام می شود.
بزرگ شدن ورید، باعث قرار دادن کاتتر ها می شود. همودیالیز ها نیاز دارند زمانی را برای انجام این روش مقدر سازند. در واقع باید سه بار در هفته به مدت 3 الی 4 ساعت این کار را انجام دهند. همچنین روند مربوط به همودیالیز شدن به میزان عملکرد کلیه و میزان افزایش آب بدن بیمار بستگی دارد.
دیالیز صفاقی هم یکی دیگر از روش هایی است که در واقع مایعی را با کمک لوله پلاستیکی در حفره شکم بیمار قرار می دهند تا مواد زائد و مایعات از بدن خارج شوند. دیالیز صفاقی از بافت بدن بیمار که مانند فیلتر است، استفاده می کند.
معایب مربوط به دیالیز کردن چیست؟
معایب مربوط به دیالیز کردن – کم خوابی
دیالیز کردن در انواع مختلفی ارائه می شود که می تواند باعث سلامتی فرد شود. اما در برخی مواقع باعث خطراتی هم شود. این خطرات به شرح زیر است:
- پایین آمدن فشار خون در بیماران
- باعث بروز کم خونی و کمبود گلبول های قرمز در بدن
- باعث بروز مشکلاتی چون گرفتگی عضلات
- به وجود آمدن مشکلاتی چون کم خوابی، خارش، عفونت خونی، ضربان قلب نامناسب و ایست قلبی
- بالا رفتن سطح بالای پتاسیم در خون
- التهاب غشای اطراف قلب
- بروز باکتری در جریان خون
روند درمان در دو روش دیالیز به چه صورت پیش می رود؟
روند درمان در دو روش دیالیز
در روش درمان همودیالیز نیاز بیمار بر آن است که هفته ای 3 بار روند مربوط به درمان خود را طی کند. در ابتدا، ناحیه اتصال بین شریان و ورید به صورت کامل تمیز می شود. که در نتیجه، روند مربوطه درمان با دو سوزن در داخل پیوند ادامه پیدا می کند. یک سوزن خون را به دستگاهی می برد، دیگری خون خارج شده از بیمار را به بدن برمی گرداند.
روش درمان از طریق دیالیز صفاقی می تواند، یک روش درمان مناسب برای جلوگیری از انواع عفونت ها باشد. در این فرایند محل کاتتر صفاقی تمیز می شود، به صورتی که مایع اجازه دارد در حفره صفاقی بماند. مواد زائد در مایع فیلتر می شود.
در نتیجه دوباره مواد زائد و مایعات به داخل کیسه پلاستیکی تخلیه می شوند. برای خارج شدن مایع دیالیز، این شیوه درمانی را باید به مدت 30 دقیقه تکرار کرد. در نتیجه در بلند مدت باعث بهبودی وضعیت کلیه ها خواهد شد.
همچنین در شیوه دیالیز به صورت صفاقی خطراتی چون: ضعیف شدن ماهیچه شکمی، بالا رفتن قند خون از دکستروز در دیابت، بروز افزایش وزن، بالا رفتن تب، درد معده و فتق وجود دارد.
برای معالجه ی بهتر است که به سایت دکتر با من مراجعه و نوبت خود را از پزشک متخصص نفرولوژی و فوق تخصص کلیه دریافت نمایید و برای درمان و تشخیص بیماری خود به وی مراجعه نمایید.
انواع شیوه دیالیز به صورت همودیالیز چگونه ارائه می شود؟
با برداشتن مواد ضایعات و مایعات اضافی می توان این روش از را پیش گرفت. اما این روند به سه صورت انجام می گیرد. همانطور که در مطالب فوق گفته شد؛ در روش همودیالیز خون باید تصفیه شود و دوباره به بدن باز گردد.
روش های مربوطه به شرح زیر است:
- فیستول شریانی وریدی:
در این مورد باید سرخرگ و سیاهرگ به یک دیگر متصل گردند. معمولا برای همودیالیز از این روش استفاده می کنند.
استفاده از فیستول شریانی وریدی در طولانی مدت برای افرادی که دیالیزی هستند، مورد استفاده قرار می گیرد و می تواند مفید باشد. همچنین بعد از گذشت 2 الی 3 ماه از این شیوه درمان، بیمار می تواند دیالیز را شروع کند.
- گرافت شریانی وریدی:
در این روش از لوله های حلقه ای کمک گرفته می شود. بعد از گذشت 2 الی 3 هفته بعد عمل، بیمار می تواند همودیالیز را شروع کند.
- واسکولاراکسس یا وریدی به کمک کاتتر:
یکی از روش هایی است که کاتتر در یک ورید بزرگ در گردن جای می گیرد. روش درمان آن به صورتی که فرد بعد از یک دوره کوتاه می تواند روند مربوط به درمان را انجام دهد.
انواع شیوه دیالیز به صورت صفاقی چگونه ارائه می شود؟
همانطورکه در مطالب فوق گفته شد، روند مربوط به درمان دیالیز با این روش، با اتصال کاتتر به صفاق غشایی ناحیه شکمی بیمار انجام می گیرد. در این روش به مایعات بدن بیمار توجه می شود. در حقیقت مایع به داخل صفاق جریان میابد. درنتیجه این مواد را از خون جدا می سازد.
این روند به 3 روش انجام می گیرد که به شرح زیر است:
- دیالیز صفاقی مداوم سیار:
حفره شکمی در این روش روزی چند با پر و یا خالی می شود. در این روش، بیمار نیازی به دستگاه ندارد و در زمانی که بیمار بیدار است باید انجام گیرد.
- دیالیز صفاقی مداوم چرخه ای:
یکی از روش هایی است که مایعات داخل و بیرون شکم را به جریان در می آورد. این روش زمانی انجام می گیرد که بیمار خواب است.
- دیالیز صفاقی نوبتی:
از جمله روش هایی که کمی روند طولانی دارد و مانند دیالیز صفاقی مداوم چرخه ای، دیالیز صفاقی نوبتی است. می توان آن را در مراکز درمانی و یا خانه انجام داد.
روش های مربوط به دیالیز دارای چه مزایایی هستند؟
هر نوع روش درمانی دارای معایب و یا مزایایی هستند. البته نوع بیماری ها در افراد با یک دیگر دارای تفاوت است. بنابراین روش های مربوط به دیالیز شدن بیماران را معمولا پزشکان تجویز می کنند. روند مربوط به دیالیز در کنار رعایت کردن رژیم غذایی توسط بیمار باید انجام شود.
از جمله مزیت درمان به شیوه همودیالیز به شرح زیر است:
- استفاده از یک برنامه خاص
- بررسی بیماری به صورت3 بار در هفته
- توجه به کنترل رژیم و کنترل مایعات بیمار
مزیت درمان به شیوه دیالیز صفاقی به شرح زیر است:
- یک برنامه ریزی مناسب به منظور بهبود بهتر بدن
- انجام تست های مربوط به دیالیز صفاقی در خانه
- توجه به زمان بندی انجام دیالیز در موقعیت های مشخص
- عفونت یکی از معایب دیالیز صفاقی است.
چگونه در خانه می توان روش های مربوط به دیالیز را انجام داد؟
روش هایی که درباره روند دیالیز گفته شد، قابلیت این را دارند که فرد بتواند درمان را در خانه انجام دهد. به طوری که فرد خودش در خانه به تنها قادر به انجام دیالیز صفاقی است. البته در روش همودیالیز نیاز به داشتن یک همراه برای مداوا ضروری است. با کمک گرفتن از پزشک می توان روش های مربوط به دیالیزکردن را در منزل آموخت. انجام این روش ها در منزل باعث می شود که فرد وقت و یا هزینه های زیادی را صرف دیالیز کردن در مراکزدرمانی نکند.
روش های دیگر درمانی که می توانند جایگزین برای دیالیز کلیه باشند
در صورت تمایل نداشتن به دیالیز شدن می توان از روش های دیگری کمک گرفت. حفظ سلامتی باعث جلوگیری از بیماری های کلیوی می شود.
برای درمان بیماری کلیوی روش هایی وجود دارد که به شرح زیر است:
- توجه به کم خونی بدن
- تزریق هورمون اریتروپویتین
- ترک سیگار و الکل
- داشتن رژیم غذایی مطمئن
- پیش گیری برای بیماری افسردگی
نتیجه گیری
روش های مربوط به بیماری دیالیز توسط پزشک تجویز می شود. این تجویز بر اساس نوع و شدت بیماری است. دیالیز به 2 روش همودیالیز و یا صفاقی انجام می گیرد. هر کدام از این روش ها دارای معایب و مزایایی هستند که به بیمار کمک می کنند. برای انجام درمان بیماری کلیوی می توان از این 2 روش بهره گرفت. بهتر است برای مراجعه به پزشک متخصص کلیه و اورولوژی از سایت دکتر با من نوبت اخذ نمایید و هرچه سریعتر با او مراجعه نمایید.
بررسی علل، علائم، درمان و روشهای تشخیص انسداد روده
سیستم گوارش وظیفه هضم و جذب مواد غذایی را در بدن بر عهده دارد و از لوله گوارش و غدد کمکی تشکیل شده است. لوله گوارش از دهان آغاز شده تا مقعد ادامه پیدا میکند و محل اصلی حرکت مواد غذایی در بدن است. مواد زائدی که از فرایند گوارش باقی میماند، سرانجام به صورت مدفوع از بدن دفع میشود. طولانیترین بخش دستگاه گوارش روده است. روده کوچک طولی در حدود 4.5 متر دارد و مواد غذایی در این مسیر حرکت میکنند و تحت تاثیر آنزیمهای گوارشی، هضم و جذب میشوند. عدم حرکت مواد غذایی در روده موجب انسداد روده می شود که موضوع مورد بحث ما در این مقاله است. با ما همراه باشید.
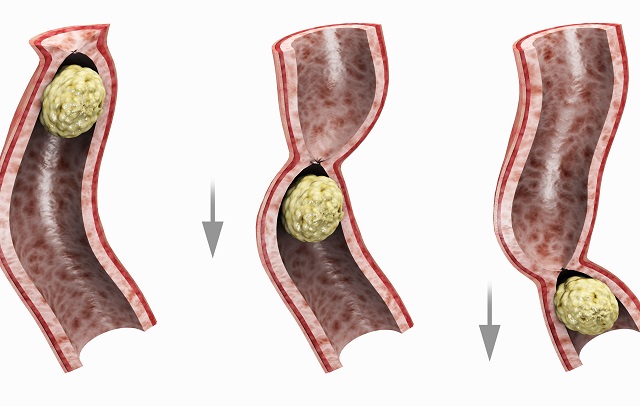
انسداد روده چیست؟
انسداد روده
حرکت مواد غذایی در روده توسط انقباضات ماهیچهای ممکن میشود. در روده دو نوع عضله طولی و حلقوی وجود دارد و این عضلات، عامل حرکت مواد غذایی هستند. به حرکات موجی و آرام لوله گوارش که باعث به جلو رانده شدن مواد غذایی میشود، پریستالسیس میگوییم. در صورتی که انقباضات عضلات روده (پریستالسیس) متوقف شود و یا کمتر از حالت عادی باشد، حرکت عادی و آرام مواد غذایی و دفعی درون روده مختل میشود.
در این حالت عدم حرکت مواد غذایی، موجب انسداد روده میشود. انسداد روده حالتی است که هیچ ماده گازی، مایع و یا جامدی نمیتواند در روده حرکت کند و از آن خارج شود. این مشکل ممکن است به عنوان عارضه جانبی پس از جراحی رخ دهد. با این حال، دلایل دیگری نیز برای این وضعیت وجود دارد که در این مقاله به بررسی آنها میپردازیم.
افراد مبتلا به انسداد روده اغلب نمیدانند که غذا در رودههایشان جمع شده است، بنابراین به خوردن ادامه میدهند و حجم بیشتری از مواد را به سمت محل انسداد میفرستند. انسداد روده ممکن است در روده بزرگ یا کوچک رخ دهد. ممکن است انسداد در قسمتی از روده رخ دهد یا روده به طور کامل بسته شود و با جلوگیری از عبور مایعات و غذای هضم شده، بیمار را دچار شکم دردهای شدید کند.
در صورتی روده فردی مسدود شده باشد، موادی مانند غذا، مایعات، اسیدهای معده و گاز در روده تجمع پیدا میکنند و راه خروجی این مواد به طور کامل یا جزئی بسته خواهد شد.
علل بالقوه زیادی برای انسداد روده وجود دارد. اغلب، این وضعیت قابل پیشگیری نیست. تشخیص زودهنگام و درمان بسیار مهم است. در صورت عدم درمان به موقع، انسداد روده میتواند روده را سوراخ یا پاره کند. محتویات روده دارای تعداد زیادی باکتری است و در صورتی که پارگی و سوراخ شدن روده رخ دهد، این محتویات به بخشهای داخلی شکم (که عاری از هرگونه باکتری و میکروب هستند.) نشت میکند. این اتفاق ممکن است باعث مرگ فرد مبتلا شود.
برای کسب اطلاعات بیشتر درباره انسداد روده در این مقاله همراه دکتر با من باشید و در صورتی که احتمال میدهید به انسداد روده مبتلا شده باشید، لازم است سریعا به پزشک گوارش مراجعه کرده و معاینه شوید.
علت انسداد روده چیست؟
علت انسداد روده
بعد از آنکه در خصوص این بیماری مطلع شده ایم بایستی که از علت آن نیز آگاه شویم و تاجای ممکن از بروز بیماری جلوگیری نماییم. انسداد روده به دو حالت مکانیکی و غیر مکانیکی اتفاق میافتد. در ادامه به بررسی هر دو نوع انسداد و علت بروز هر کدام میپردازیم.
انسداد مکانیکی روده چیست و به چه دلیل ایجاد میشود؟
انسدادهای مکانیکی زمانی ایجاد میشود که روده شما به طور فیزیکی توسط جسمی مسدود میشود. این عارضه میتواند در روده بزرگ و کوچک رخ دهد.
انسداد مکانیکی در روده کوچک، ممکن است به دلایل زیر ایجاد شود:
- چسبندگی روده، که پس از جراحیهای شکم یا لگن یا بعد از التهابهای شدید ایجاد شود.
- ولولوس یا پیچ خوردگی رودهها
- انواژیناسیون یا درهم رفتگی رودهها
- نقصهای مادرزادی روده که اغلب در نوزادان تازه متولد شده باعث بروز انسداد روده میشود؛ اما ممکن است در کودکان و نوجوانان نیز رخ دهد.
- وجود تومور در روده کوچک
- سنگ کیسه صفرا (به ندرت باعث ایجاد انسداد میشود.)
- اشیاء بلعیده شده به خصوص در کودکان
- فتق
- بیماری التهابی روده، مانند بیماری کرون
وجود انسدادهای مکانیکی در روده بزرگ بسیار نادر است؛ اما غیر ممکن نیست. این مشکل ممکن است به دلایل زیر ایجاد شود:
- مدفوع گیر کرده در روده بزرگ یا رکتوم (مدفوع نهفته)
- چسبندگی ناشی از عفونتهای لگنی یا جراحی
- سرطان تخمدان
- سرطان روده بزرگ
- پلاک مکونیوم در نوزادان (مکونیوم اولین مدفوع نوزادان است که در صورت عدم دفع باعث بروز انسداد در روده بزرگ میشود.)
- ولولوس و انواژیناسیون
- دیورتیکولیت، التهاب یا عفونت کیسههای برآمده روده
- تنگی، باریک شدن روده بزرگ ناشی از زخم یا التهاب
انسداد غیر مکانیکی روده چیست و به چه دلیل ایجاد میشود؟
رودههای کوچک و بزرگ به صورت هماهنگ با یکدیگر و تنظیم شده، فعالیت هضم و دفع را انجام میدهند. اگر عوامل غیر مکانیکی، این انقباضات هماهنگ را قطع یا مختل کند، میتواند باعث انسداد عملکردی روده شود.
این نوع انسداد به عنوان انسداد غیر مکانیکی شناخته میشود. در صورتی که وضعیت ایجاد شده در بیمار، موقتی باشد، به آن ایلئوس میگویند. انسداد غیر مکانیکی که مزمن یا طولانی مدت شود، انسداد کاذب گفته میشود.
یکی از علل معمول انسداد غیر مکانیکی روده، عوارض پس از عمل جراحی است. زیرا اغلب داروهایی که برای بیماران پس از جراحی تجویز میشود، میتواند باعث کند شدن حرکات روده شود. برخی از داروهایی که میتوانند باعث بروز این مشکل شوند، عبارتند از:
- هیدرومورفون (Dilaudid)
- مورفین
- اکسی کدون
- داروهای ضد افسردگی سه حلقه ای، مانند آمی تریپتیلین و ایمی پرامین (توفرانیل)
با وجود اینکه معمولا اصلیترین عامل ابتلا به این عارضه، عوارض داروها است، عوامل دیگر نیز ممکن است باعث بروز این مشکل در بزرگسالان شوند.
علل دیگر ابتلا به ایلئوس عبارتند از:
- جراحی شکم یا لگن
- عفونتها، مانند گاستروانتریت یا آپاندیسیت
- سرطان روده و تومورها
- التهاب روده بزرگ
- عدم تعادل الکترولیتها در بدن
- مصرف برخی داروها (مانند داروهای ضد درد مخدر، مسدود کنندههای کانالهای کلسیمی، آنتی کولینرژیک و…)ِ
- بیماری پارکینسون (این بیماری بر عضلات و اعصاب روده تأثیر می گذارد.)
- بیماری کرون ( به ندرت باعث انسداد میشود. اما ممکن است به دلیل التهاب خود ایمنی باعث ضخیم شدن دیوارههای روده و اختلال در حرکت مواد شود.)
انسداد کاذب روده نیز میتواند ناشی از موارد زیر باشد:
- بیماری پارکینسون، مولتیپل اسکلروزیس (MS) و سایر اختلالات عصبی و عضلانی
- بیماری هیرشپرونگ، اختلالی که در آن کمبود اعصاب در بخشهایی از روده بزرگ وجود دارد.
- اختلالاتی که باعث آسیب عصبی میشوند، مانند دیابت
- هیپو تیروئیدیسم یا کم کاری غده تیروئید
علائم ابتلا به انسداد روده چیست؟
علائم ابتلا به انسداد روده
انسداد روده میتواند باعث درد و ناراحتی شدید در ناحیه شکمی شود. علائم گوارشی شایع ترین علائم این بیماری هستند. در صورتی که روده شما مسدود شده باشد، معده و روده شروع به پر شدن از گازی میکند که نمیتواند از مقعد خارج شود. این موضوع باعث میشود که شکم ظاهری سفت و متورم به خود بگیرد. انسداد روده باعث طیف وسیعی از علائم میشود، از جمله:
- نفخ شدید
- گرفتگی و درد شکم و معده
- حالت تهوع
- استفراغ
- ناتوانی در دفع گاز یا مدفوع
- یبوست
- احساس سیری
- اسهال
- تورم شکم
- از دست دادن اشتها
- یبوست یا دفع مقادیر کمی مدفوع آبکی
در بیماران مختلف، علائم انسداد به محل و مدت زمان انسداد بستگی دارد. به عنوان مثال، درانسداد روده کوچک، معمولا استفراغ به عنوان اولین نشانه در بیمار ظاهر میشود. استفراغ ممکن است با انسداد مزمن و طولانی مدت روده بزرگ شما نیزارتباط داشته باشد.
انسداد جزئی میتواند منجر به اسهال شود، در حالی که انسداد کامل میتواند باعث ناتوانی در دفع گاز یا مدفوع شود.
یکی دیگر از علائم مرتبط با انسداد روده، عفونت و التهاب در حفره شکمی (پریتونیت) است. این اتفاق زمانی رخ میدهد که بخشی از روده پاره شده باشد. در این حالت بیمار تب میکند و درد شکم وی افزایش مییابد. در صورت بروز این اتفاق، خطر مرگ برای بیمار وجود دارد و فرد باید به صورت اورژانسی جراحی شود.
اگر این علائم را به خصوص پس از جراحی تجربه کردید، این موضوع را فورا با دکتر گوارش خود در میان بگذارید.
روشهای تشخیص انسداد روده
روشهای تشخیص انسداد روده
برای تشخیص انسداد روده، پزشک ابتدا از بیمار میخواهد، علائم و مشکلات خود را برای وی شرح دهد. در این روند پزشک، در مورد هر گونه سابقه بیماری، داروهای تجویز شده و جراحیها (به ویژه جراحیهایی که اخیرا بر روی بیمار انجام شده است.) از وی سوالاتی خواهد پرسید.
مرحله بعدی تشخیص، معاینه فیزیکی بیمار توسط پزشک است. برای انجام این امر، پزشک، شکم شما را برای علائم تورم یا گرفتگی بررسی میکند و نقاط مختلفی از شکم را فشار میدهد. پزشک همچنین با استفاده از گوشی پزشکی به صدای شکم بیمار گوش میدهد تا بررسی کند صداهای شکم طبیعیع و معمولی هستند، یا خیر.
وجود یک توده سفت یا انواع خاصی از صداها، به ویژه در کودکان، ممکن است به تشخیص وجود انسداد کمک کند.
اگر رودههای بیمار به دلیل ایلئوس حرکت نکنند، پزشک ممکن است چیزی نشنود یا صداهایی بیشتر از حالت عادی از روده شنیده شود.
مطالعات تصویربرداری معمولاً پس از یک معاینه فیزیکی کامل و برای قطعیت بخشیدن به تشخیص پزشک، تجویز میشوند. نتایج به دست آمده در تصویر برداریها، میتوانند محل قرارگیری انسداد را با نشان دادن تجمع گاز، بزرگ شدن روده یا توده مواد انباشته شده در بخشهایی از روده، نشان دهند.
پزشک از روشهای تصویر برداری، برای شناسایی مناطقی که در معاینه فیزیکی به نظر سفت و دارای محتوای متمرکز است، استفاده کند.
انواع مختلف مطالعات تصویربرداری و آزمایشهایی که برای تشخیص بهتر انسداد روده تجویز میشوند، به شرح زیر است:
- آزمایش خون برای بررسی تعداد سلولهای خون
- سی تی اسکن
- سونوگرافی (بیشتر برای کودکان و نوزادان استفاده میشود.)
- آزمایش خون برای بررسی عملکرد کبد و کلیه
- اشعه ایکس (ممکن است نشانههایی از گاز به دام افتاده و انسداد احتمالی را نشان دهد.)
- کولونوسکوپی
- بررسی سطح الکترولیتها با آزمایش خون
- در برخی موارد، پزشک ممکن است از یک روش تشخیصی به نام تنقیه با کنتراست (تنقیه هوا یا باریم) استفاده کند.
در طول این روش، پزشک هوا یا سولفات باریم، یک ماده رادیو شفاف را از طریق رکتوم وارد روده بزرگ میکند. در حالی که پزشک این کار را انجام میدهد، یک تکنسین از شکم شما عکس میگیرد.
هوا یا باریم در اشعه ایکس نشان داده میشود تا به تکنسین کمک کند تا هرگونه انسداد احتمالی را مشاهده کند. در برخی از کودکان، این روش میتواند انسداد ناشی از انواژیناسیون (درهم رفتگی روده) را درمان کند.
روشهای درمان
روش درمان بستگی به محل و شدت انسداد دارد. به هیچ عنوان این مشکل را دست کم نگیرید و سعی نکنید انسداد روده خود یا خانوادهتان را در خانه درمان کنید؛ زیرا برای درمان، ابتدا باید نوع انسداد مشخص شود و روش درمانی متناسب با نوع انسداد انتخاب و اجرا شود.
درمانهای اولیه
انسدادهای جزئی یا ایلئوس، ممکن است با استراحت دادن به رودهها و دریافت مایعات داخل وریدی (IV) درمان شود. استراحت روده به این معنی است که در این مدت بجز مایعات شفاف، چیزی برای خوردن به بیمار داده نمیشود. در این حالت پزشک تلاش میکند علت اولیه انسداد را نیز پیدا کرده، اقدامات لازم جهت جلوگیری از تکرار انسداد را نیز به شما آموزش دهد.
در پروسه درمان انسداد روده، توجه به کم آبی بدن امری ضروری است. پزشک ممکن است برای بیمار مایعات داخل وریدی تجویز کند تا عدم تعادل الکترولیت در بدن بیمار اصلاح شود. همچنین ممکن است یک کاتتر و سوند ادراری برای تخلیه ادرار به مثانه شما نیز وارد شود.
در برخی بیماران لازم است با استفاده از لوله بینی معدی، موادی به گلو، روده و معده بیمار وارد شود تا ورم، حالت تهوع و فشار موجود در لوله گوارش را کاهش دهد.
همچنین اگر انسداد روده به دلیل استفاده از داروهای ضد درد مخدر ایجاد شده باشد، پزشک میتواند داروهایی را تجویز کند که اثر مواد مخدر بر روده و بدن را کاهش دهد.
عمل جراحی
اگر این اقدامات شکست بخورند یا اگر علائم بیمار با وجود این اقدامات، بدتر شود، نیاز به جراحی وجود خواهد داشت. جراحی جهت درمان انسداد روده معمولا نیاز به بستری شدن در بیمارستان دارد. برای انجام این عمل، به بیمار مایعات IV (داخل وریدی) داده میشود، زیرا علاوه بر جبران کم آبی بدن، به جلوگیری از شوک در حین جراحی کمک میکند.
انسداد روده شدید میتواند آسیب دائمی به روده وارد کند. اگر این اتفاق رخ داده باشد و بخشی از بافت روده در اثر انسداد آسیب دیده باشد، جراح عملی را برای برداشتن بخشی از بافت مرده و اتصال مجدد دو انتهای سالم روده نیز انجام خواهد داد.
در حالی که داروهای تجویزی نمیتوانند خود انسداد را درمان کنند، میتوانند به کاهش حالت تهوع شما کمک کنند تا زمانی که درمانهای بعدی انجام شود. نمونههایی از داروهایی که ممکن است پزشک شما تجویز کند عبارتند از:
- آنتی بیوتیک برای کاهش عفونت
- داروهای ضد تهوع برای جلوگیری از استفراغ
- مسکنها
انواع انسداد روده
انسداد روده به سه صورت مختلف دیده میشود. جزئی، کامل و ایلئوس فلجی. درمان انسداد علاوه بر شدت و محل انسداد، به نوع انسداد نیز بستگی دارد.
انسداد جزئی
گاهی اوقات شرایطی مانند بیماری کرون یا دیورتیکولیت باعث اختلال در حرکت بخشی از روده میشود. با این حال، برخی از مواد روده میتوانند از آن عبور کنند. در این حالت پزشک ممکن است رژیم غذایی کم فیبر را به بیمار توصیه کند. رژیم غذایی کم فیبر، میتواند باعث کاهش حجم مدفوع شود و دفع آن را راحت تر کند.
با این حال، اگر رژیم غذایی کم فیبر برای درمان انسداد روده موثر نبود، ممکن است برای ترمیم بخش آسیب دیده روده و رفع انسداد نیاز به جراحی وجود داشته باشد.
انسداد کامل
انسداد کامل یک موقعیت اورژانس پزشکی است. انتخاب روش درمان به سلامت وو شرایط فیزیکی کلی بیمار بستگی دارد. به عنوان مثال، جراحی باز شکم برای برخی افراد مانند افراد مسن و مبتلایان به سرطان روده بزرگ مناسب نیست. در این موارد، پزشک ممکن است از استنت فلزی برای بازتر کردن فضای داخلی روده استفاده کند.
با گشادتر شدن فضای داخلی روده، مواد گیر کرده در روده فضای بیشتری برای حرکت خواهند داشت و انسداد رفع خواهد شد. با این حال، ممکن است همچنان به جراحی شکم برای رفع انسداد یا برداشتن قسمت آسیب دیده روده نیاز باشد. برای تشخیص بهتر می بایست از پزشک متخصص گوارش و کبد در سایت دکتر با من نوبت اخذ نمایید و سپس در اولین فرصت مراجعه نمایید.
ایلئوس فلجی
آخرین حالت انسداد روده، ایلئوس فلجی نامیده میشود. ایلئوس فلجی زمانی اتفاق میافتد که ماهیچههایی که با انقباض خود، غذا را در رودهها حرکت میدهند، به طور موقت فلج شوند.
درمان ایلئوس فلجی با کشف علت بیماری شروع میشود. اگر ایلئوس به دلیل عوارض مرتبط به دارو ایجاد شده باشد، پزشک ممکن است داروی دیگری را برای تحریک مجدد حرکات لوله گوارش تجویز کند. یکی از داروهایی که ممکن است توسط پزشک تجویز شود، متوکلوپرامید (Reglan) است.
در صورت امکان، قطع داروهایی که باعث ایجاد ایلئوس شده اند نیز میتواند به بهبود وضعیت بیمار کمک کند. با این حال، نباید به دلیل بروز ایلئوس فلجی و بدون تایید پزشک، مصرف داروهای خود را قطع کنید و یا از داروهای محرک روده استفاده کنید.
درمان بدون جراحی در مراحل اولیه ایلئوس فلجی امکان پذیر است. ممکن است بیمار برای دریافت مایعات مناسب به صورت داخل وریدی نیاز به بستری شدن در بیمارستان داشته باشد تا زمانی که مشکل به طور کامل برطرف شود و خطری وی را تهدید نکند.
علاوه بر هیدراتاسیون مایع داخل وریدی، پزشک ممکن است از لوله بینی معدی برای رفع فشار موجود در لوله گوارش استفاده کند. در طی این روش، یک لوله در حفره بینی شما وارد میشود تا به معده شما برسد.
لوله، هوا و مواد اضافی را که در صورت عدم وجود لوله، ممکن است به صورت استفراغ از بدن خارج شوند را تخلیه میکند. در بیشتر موارد ایلئوس فلجی که پس از جراحی ایجاد شده است، ظرف 2 تا 4 روز پس از جراحی برطرف میشود. با این حال، اگر وضعیت بهبود نیابد، برخی از افراد نیاز به جراحی دارند.
چه عواملی ریسک ابتلا به انسداد روده را افزایش میدهند؟
همانطور که گفته شد، یکی از اصلی ترین علتهای ابتلا به انسداد روده، جراحیهای شکم است. طبق تحقیقات انجام شده، انسداد روده از شایعترین علتهای بستری مجدد بیمار در بیمارستان در ماه اول پس از جراحی است.
جراحان برای انجام جراحیهایی که در نزدیکی روده انجام میشوند، داروهایی برای بیمار تجویز میکنند که موقتا حرکت روده را کمتر کند تا جراحی با کیفیت و ریسک کمتری انجام شود.
گاهی اوقات پریستالسیس (انقباض طبیعی عضلات روده) ممکن است دیر به حالت عادی خود برگردد. در برخی افراد نیز، مسدود شدن روده به دلیل تشکیل بافت اسکار اتفاق میافتد.
- علاوه بر عملهای جراحی، شرایط پزشکی دیگر نیز میتواند خطر ابتلا به انسداد روده را افزایش دهد. برخی از این موارد عبارتند از:
- عدم تعادل الکترولیتها، مانند مواردی که شامل عدم تعادل در پتاسیم و کلسیم است.
- سابقه آسیب روده یا تروما
- سابقه اختلال روده، مانند بیماری کرون و دیورتیکولیت
- سپسیس یا مسمومیت خونی
- سابقه قرار گرفتن در معرض پرتوهای پرانرژی (تابش) در نزدیکی شکم
- بیماری شریان محیطی (عدم دریافت کافی خون در اندامهای بدن)
- کاهش وزن سریع
- فتقها
- بیماری کرون (نوعی بیماری التهابی روده)
- جراحی شکم، مفاصل یا ستون فقرات
- بلعیدن جسم خارجی
- کاهش خون رسانی به روده کوچک
- رشد غیر طبیعی بافت در داخل یا کنار روده کوچک
- وجود تومورها در روده کوچک
- سرطان
- عفونت در پوشش داخلی روده کوچک
- بیماری کلیوی
- دیابت طولانی مدت
- به ندرت، سنگ کیسه صفرا میتواند باعث مسدود شدن روده شود.
- افزایش سن نیز به طور طبیعی سرعت حرکت رودهها را کاهش میدهد.
استومی جایگزین روده، در آسیب بافتی بسیار شدید است.
رودههای انسان بسیار طولانی است، بنابراین میتوان بدون بخشی از آن نیز زندگی کرد. در حالی که ممکن است برداشتن بخشهایی از روده بر روند هضم و جذب غذا تاثیر بگذارد، بیشتر افراد با برداشتن بخشی از روده نیز زندگی سالمی دارند.
در برخی موارد که آسیب گستردهای به روده وارد شده باشد، پزشک ممکن است مجبور شود کل روده یا بخشی از آن را از بدن بیمار خارج کند. در این حالت، در صورت گسترده بودن بخش خارج شده از بدن، پزشک یک کیسه مخصوص به نام استومی داخل بدن قرار میدهد. این کیسه امکان خروج مدفوع از دستگاه گوارش را مهیا میکند.
در بیمارانی که استومی درون بدن آنان قرار میگیرد، الزامات خاصی توسط پزشک به بیمار آموزش داده میشود که استومی آسیب نبیند و بدن بتواند تا حد ممکن عملکرد عادی خود را حفظ کند. با این وجود این بیماران بعد از برطرف شدن انسداد، میتوانند بدون روده خود زندگی کنند.
مقایسه ایلئوس با سایر انواع انسداد روده
ایلئوس به عنوان “انسداد غیرمکانیکی روده” شناخته میشود زیرا زمانی رخ میدهد که دستگاه گوارش حرکت طبیعی را متوقف کند. با این حال، برخی شرایط ممکن است باعث انسداد فیزیکی یا انسداد مکانیکی روده شوند. شرایط زیر ممکن است باعث انسداد فیزیکی روده شود:
- فتق
- بافت اسکار بعد از جراحی
- تومورهای روده
- بلعیدن اشیاء خارجی
- گیر کردن مدفوع در رکتوم یا کولون (روده نهفته)
- ولولوس، زمانی که رودهها پیچ خورده میشوند
- سنگ کیسه صفرا نیز در موارد بسیار نادر، ممکن است باعث بروز این مشکل شود.
مسدود شدن روده چه عوارضی میتواند ایجاد کند؟
در صورت مراجعه به موقع به پزشک، انسداد روده میتواند به سادگی و بدون ایجاد خطر جانی برای بیمار، درمان شود. بنابراین مهمترین پیشنهاد ما به شما، مراجعه سریع و به تعویق نینداختن مراجعه به مراکز پزشکی است.
بسته به شدت و نوع انسداد، این وضعیت ممکن است باعث بروز مشکلات زیر در بدن فرد بیمار شود:
- کم آبی بدن
- عدم تعادل الکترولیت
- سوراخ شدن یا پارگی در روده که منجر به عفونت میشود.
- نارسایی کلیه
همچنین اگر انسداد مانع از رسیدن خون به قسمتی از روده شود، میتواند باعث بروز موارد زیر شود:
- عفونت
- سپسیس (عفونت خونی تهدید کننده زندگی)
- نارسایی ارگانهای متعدد
- مرگ
دو مورد از شدیدترین عوارض انسداد روده، که دلیل اصلی بروز عوارض دیگر هستند، نکروز (مرگ بافتی) و پریتونیت (التهاب صفاق) است. برای جلوگیری از روند پیشرفت بیماری اسنداد روده هرچه سریعتر به فوق تخصص گوارش و کبد در سایت دکتر با من مراجعه نمایید و روند درمان بیماری خود را آغاز کنید
- نکروز
نکروز مرگ نابهنگام سلول یا بافت است. این میتواند زمانی اتفاق بیفتد که یک انسداد جریان خون به روده را قطع کند. بدون خون، اکسیژن نمیتواند به بافت برسد و باعث مرگ آن میشود. بافت مرده، دیواره روده را ضعیف میکند و باعث میشود روده به راحتی پاره شده و محتویات روده به داخل حفره شکمی نشت کند که همان سوراخ شدن روده است.
- پریتونیت
سوراخ شدن روده به دلیل نکروز میتواند باعث پریتونیت شود. پریتونیت یک التهاب جدی در حفره شکم است که توسط باکتری یا قارچ ایجاد میشود. روده حاوی باکتریهای زیادی مانند E. coli است. در یک انسان سالم باکتریها در روده باقی میمانند و به هیچ عنوان وارد حفره داخلی بدن نخواهند شد. پریتونیت باکتریایی میتواند به سپسیس (عفونت خون) تبدیل شود. ابتلا به سپسیس منجر به نارسایی در اندامهای حفره شکمی و شوک میشود و ممکن است در نهایت فرد از عوارض این بیماری فوت کند.
آیا میتوان از ابتلا به انسداد روده بزرگ و کوچک پیشگیری کرد؟
بسیاری از عوامل خطر مرتبط با انسداد روده ، قابل پیشگیری نیستند. اگر قصد انجام جراحی دارید، باید بدانید که ریسک ابتلا به انسداد روده در مورد شما وجود دارد. اما این موضوع نباید شما را از انجام جراحی خود بازدارد. در صورتی که آگاهی و دانش کافی از علائم مسدود شدن رودهها داشته باشید و به موقع برای درمان آن اقدام کنید، هیچ گونه خطری شما را تهدید نمیکند و این مشکل میتواند به سادگی رفع شود.
با وجود اینکه هیچ راه مطمئنی برای پیشگیری از انسداد روده وجود ندارد، در اینجا اقدامات سادهای را برای شما جمعآوری کردهای که ریسک ابتلا به این مشکل را کاهش میدهند.
- سعی کنید غذای روزانه خود را در وعدههای بیشتر و حجم کمتر هر وعده دریافت کنید. به عنوان مثال، به جای 2 یا 3 وعده غذایی بزرگ، 5 یا 6 وعده غذایی کوچک در طول روز داشته باشید.
- غذای خود را خیلی خوب بجوید. سعی کنید هر لقمه را حدود 20 بار یا تا زمانی که مایع شود، بجوید.
- از خوردن بیش از حد غذاهای پرفیبر و سبزیجات و میوههای خام با پوست یا دانه پس از جراحیهای بزرگ، خودداری کنید. این مواد میتوانند تودهای از مواد هضم نشده را تشکیل دهند که اگر قسمتی از روده شما باریک شده باشد، باعث انسداد شود.
- قبل از خوردن غذاهای غلات کامل یا استفاده از مکملهای فیبر با پزشک خود مشورت کنید.
- برای کمک به دفع مدفوع به صورت منظم، در زمانهای منظم غذا بخورید، در حین دفع زور نزنید و مقدار زیادی آب بنوشید. اگر بیماری کلیوی، قلبی یا کبدی دارید و باید مایعات خود را محدود کنید، قبل از اینکه مقدار مایعات مصرفی خود را افزایش دهید با پزشک خود صحبت کنید.
- به صورت منظم ورزش کنید. ورزش به هضم بهتر غذا کمک میکند. حداقل ۲ ساعت و نیم در هفته فعالیت بدنی متوسط تا شدید داشته باشید. پیاده روی یکی از گزینههای پیش روی شما است که هزینه و نیاز به لوازم ورزشی ندارد. بهترین گزینه این است که شما نزد پزشک متخصص داخلی و یا متخصص گوارش و کبد در سایت دکتر با من رفته و علائم بیماری خود را با وی درمیان بگذارید.
انسداد روده در نوزادان
انسداد روده در نوزادان امری نسبتا معمول است و معمولاً به دلایل زیر اتفاق میافتد:
- عفونت
- بیماریهای روده
- کاهش جریان خون به روده (خفه کردن)
- برخی از کودکان پس از ابتلا به آنفولانزای معده، به این مشکل دچار میشوند.
- انواژیناسیون (داخل شدن بخشی از روده در بخشی دیگر که در کودکان کمتر از 2 ساله شایع است.)
درهم رفتگی روده یا انواژیناسیون، شایع ترین علت انسداد روده در کودکان 3 ماهه تا 3 ساله است. اما ممکن است در کودکان بزرگتر، نوجوانان و بزرگسالان نیز رخ دهد. انواژیناسیون اورژانس پزشکی است و شایع ترین اورژانس شکمی در اوایل دوران کودکی است. اگر این مشکل درمان نشود، میتواند باعث عفونت یا حتی مرگ نوزاد شود.
تشخیص هر نوع انسداد روده در نوزادان دشوار است زیرا آنها نمیتوانند علائم خود را توصیف کنند. در عوض، والدین باید فرزندان خود را برای تغییرات و علائمی که میتواند نشان دهنده انسداد باشد، بررسی کنند. علائم هر کودک ممکن است متفاوت باشد. شایع ترین علامت آن گریه ناگهانی و بلند است که به دلیل درد شدید و ناگهانی شکم (شکم) در یک کودک سالم اتفاق میافتد.
در ابتدا ممکن است به نظر برسد این نوع شکم درد که در بیشتر کودکان مبتلا مشاهده میشود، قولنج است. نوزادان یا کودکانی که دچار این وضعیت شده اند، ممکن است زور بزنند، زانوهای خود را به سمت بالا بکشند، بسیار تحریک پذیر باشند و با صدای بلند گریه کنند. کودک شما ممکن است هر از گاهی احساس بهتری داشته باشد و بین دورههای درد بازیگوشی کند و یا در اثر گریه خسته و ضعیف شود.
علائم دیگری که ممکن است ناشی ازانسداد روده در نوزادان باشند، عبارتند از:
- مدفوع خونی
- تب
- خستگی یا بی حالی شدید
- استفراغ صفرا
- اسهال
- تعریق
- کم آبی بدن
- شکم متورم
- کشیدن زانو تا سینه
- غرغر از درد
- دفع مدفوع که به نظر میرسد خون در آنها وجود دارد. (مدفوع ژله ای قرمز رنگ)
- گریه خیلی بلند
- استفراغ، به ویژه استفراغ صفرا مانند که به رنگ زرد مایل به سبز است.
اگر متوجه این علائم یا سایر تغییرات در کودک خود شدید، فوراً به دنبال مراقبتهای پزشکی باشید.
در صورت بروز کدام علائم انسداد روده باید به پزشک مراجعه کنیم؟
اگر علائم انسداد روده را دارید، به ویژه اگر اخیراً تحت عمل جراحی شکم قرار گرفته اید، فورا به مراکز پزشکی و کلینیک های تخصصی گوارش مراجعه کنید:
- نفخ شکم
- یبوست شدید
- از دست دادن اشتها
چشم انداز افرادی که به انسداد روده مبتلا شدهاند.
انسداد روده هنگامی که درمان نشود، میتواند باعث مرگ بافت در قسمت آسیب دیده روده شود. همچنین میتواند منجر به سوراخ شدن و پارگی در دیواره روده، عفونت شدید و شوک شود.
به طور کلی، چشم انداز بیماری به علت آن بستگی دارد. اکثر موارد انسداد روده قابل درمان هستند. با این حال، علل دیگر، مانند سرطان، نیاز به درمان و نظارت طولانی مدت دارد.
سخن پایانی؛ انسداد روده را جدی بگیرید.
انسداد روده زمانی اتفاق میافتد که حرکت طبیعی مواد درون روده، به دلایل مکانیکی و غیر مکانیکی مختل و یا متوقف شود. علائم اصلی آن احساس سفتی و درد در ناحیه شکمی است. درمان این مشکل به شدت، قدمت انسداد و علت بروز انسداد بستگی دارد.
مسدود شدن روده یکی از اصلیترین دلایل مراجعه مجدد بیماران در ماه پس از جراحیهای مختلف است و همچنین یکی از دلایل شایعترین اورژانس پزشکی در نوزادان میباشد. در صورتی که علائم گفته شده در بیماری را در خود و یا خانواده مشاهده کردید، لازم است سریعا به مراکز پزشکی مراجعه کنید تا اقدامات لازم برای رسیدگی به وضعیت شما انجام شود.
توجه داشته باشید که در صورت عدم درمان، انسداد روده، ممکن است منجر به پارگی روده و مرگ بیمار شود. در نتیجه بهتر است که به پزشک متخصص گوارش و کبد در سایت دکتر با من مراجعه کنید و سپس از پیشرفت بیماری خود جلوگیری نمایید.